Quando un bambino diventa obeso le cause strettamente cellulari sono prevalentemente due: un aumento del volume (ipertrofia) delle cellule del tessuto grasso (adipociti) e un aumento del loro numero (iperplasia). Mentre il volume degli adipociti, aumentato in conseguenza di un eccessivo introito energetico, risulta reversibile con il calo di peso, l’aumento del loro numero purtroppo non lo è. Per cui, la popolazione di adipociti che si stabilizza durante la prima infanzia (entro i primi 24 mesi) si manterrà numericamente inalterata per il resto della vita e potrà o meno “riempirsi” di grasso provocando aumento o diminuzione ponderale.
Occupandomi da tempo di nutrizione infantile, ho l’abitudine di mettere in grafico i pesi dei bambini che seguo, anche e soprattutto quelli pregressi che estrapolo dal libretto pediatrico o che i genitori mi forniscono insieme ad altri dettagli sulla crescita. E’ un lavoro che aiuta a rendersi conto se l’aumento di peso ha seguito e segue, durante la crescita di quel bambino, un andamento regolare oppure se si verificano situazioni degne di particolare attenzione.
Un’anticipazione dell’adiposity rebound (letteralmente rimbalzo di adiposità) è considerata un indicatore del rischio di obesità in adolescenza ed età adulta. L’adiposity rebound è il raggiungimento del valore minimo di adiposità prima dell’aumento fisiologico dell’Indice di Massa Corporea (IMC, cioè il rapporto peso in kg/h in metri al quadrato), che mediamente si
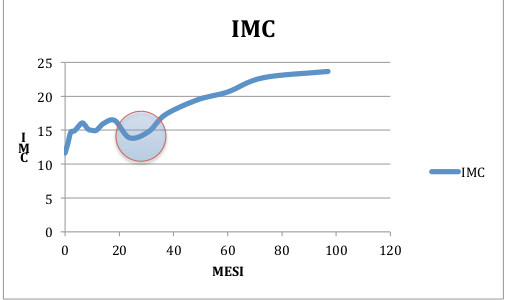 verifica tra i cinque e i sette anni.
verifica tra i cinque e i sette anni.Le due figure riguardano l’andamento di IMC di un bambino di quasi 9 anni che seguo da circa un mese e mezzo.
La figura 1 riporta i dati pregressi estrapolati dal libretto pediatrico. Sull’asse delle ascisse vi sono i mesi di vita del bambino, mentre sulle ordinate i valori di IMC. Dai 2 ai 3 anni si osserva una tendenza alla riduzione e subito dopo all’aumento dell’IMC, anticipato rispetto al normale che dovrebbe verificarsi fra i 5 e i 7 anni. Un bambino che presenti una adiposity rebound precoce risulta generalmente (anche se non è sempre così scontato) magro o normopeso nei primi anni di vita per poi cominciare ad accumulare grasso in seguito, fino a diventare obeso in età scolare e in adolescenza.
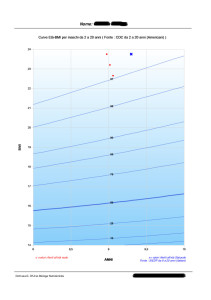 Nella figura 2 sono riportati i valori di BMI, ovvero di IMC, in ordinata e l’età in anni in ascissa. I puntini rossi sono i valori di IMC registrati dall’inizio del trattamento (tre incontri). Per ingrandire la foto è sufficiente cliccare sopra.
Nella figura 2 sono riportati i valori di BMI, ovvero di IMC, in ordinata e l’età in anni in ascissa. I puntini rossi sono i valori di IMC registrati dall’inizio del trattamento (tre incontri). Per ingrandire la foto è sufficiente cliccare sopra.Il bambino in questione sta seguendo attualmente un programma di riabilitazione nutrizionale che comprende: 1) un percorso di educazione alimentare ed educazione al gusto, con esperienze ludiche e progressive di assaggio, racconti a tema, lavori di ricerca sui cibi graditi e non graditi e commento delle esperienze; 2) l’adesione progressiva a un piano alimentare dinamico che tiene conto dei suo gusti, dell’attività fisica e delle abitudini familiari; 3) un percorso di educazione alimentare e comportamentale con i genitori, per aiutarli a guidare il figlio e fornire loro strumenti di scelta alimentare consapevole.
E’ importante a mio avviso sottolineare quanto l’osservazione precoce e accurata dell’andamento del peso attraverso quella dell’IMC possa fornire preziose informazioni sulla tendenza o meno di sviluppare obesità, oltre che permettere, più tardi, di seguire l’andamento dei risultati di un percorso di riabilitazione nutrizionale. La prevenzione precoce, eseguita quindi nelle primissime fasi di vita, dovrebbe essere lo strumento operativo d’elezione, senza attendere che l’IMC raggiunga percentili al di sopra dell’80° o del 90° ed evitando per quanto possibile l’instaurarsi di complicazioni metaboliche, scheletriche e psicologiche spesso presenti nel bambino obeso.
Per approfondire:
-“Early adiposity rebound”: indicatore precoce di rischio per lo sviluppo di obesità e di complicanze metaboliche. M. Iaia, AUSL di Cesena, 2009.
– Childhood obesity: current definitions and recommendations for their use. M.R. Cachera,nternational Journal of Pediatric Obesity, 2011; 6: 325–331.
– Dynamics of Early Childhood Overweight. Pamela J. Salsberry et al, Pediatrics. 2005 December ; 116(6): 1329–1338.
L’argomento di questo articolo è ampiamente affrontato all’interno del testo Il cibo dell’accudimento.
Informazioni su orari, sedi e modalità operative dello studio nutrizionale.